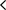自分らしい最期を迎えるために知っておきたい選択肢

これまで高齢者は病気により衰弱した場合、医療機関へ入院し療養することが一般的でした。そのため生涯の最期を迎える場所は病院か在宅、というイメージが強いかと思います。
しかし、近年では延命治療といった積極的な医療行為を行わず、看取り介護を行う老人ホームが増加しています。
看取り介護とは?
全国老人福祉施設協議会の「看取り介護実践フォーラム」では、看取りを以下のように定義しています。
| 定義 | 近い将来、死が避けられないとされた人に対し、身体的苦痛や精神的苦痛を緩和・軽減するとともに、人生の最期まで尊厳ある生活を支援すること |
前述のように、これまでは終末期になるとできる限りの医療行為を尽くし、少しでも生命を維持することが優先とされてきました。
その一方で無理な延命に関して異議を唱える人が少なくなかったのも事実です。
そうした状況の中、平成18年4月の介護報酬改定において「看取り介護加算」が創設されることとなります。
看取り介護加算は、医師が回復の見込みがないと判断した介護利用者に対して、人生の最期の時までその人らしさを維持できるよう、利用者や家族の意思を尊重し、医療機関と連携を保ちながら看取りをする場合に介護報酬として加算される仕組みです。
ターミナルケアと看取り介護の違い
病院においてもターミナルケア(終末医療)という考えが浸透し始めています。
ターミナルケアとは、治療を目的とせず、死を目前にした人のQOL(クオリティ・オブ・ライフ)向上を目指すケアのことです。
看取り介護との違いは医療行為の有無にあります。
看取り介護では、安らぎを与え、最期まで人間の尊厳を守り身体介助や声掛けをおこないます。食事のケアや排泄、入浴支援など日常生活のケアが中心です。
ターミナルケアでは病気の症状などによる苦痛や不快感を緩和し、精神的な平穏や残された生活の充実を図るケアが中心となります。
看取り介護の要件は?
看取り介護加算を算定できる事業者は、特別養護老人ホーム、認知症対応型共同生活介護(グループホーム)、特定施設入居者生活介護(有料老人ホーム、一部のサ高住、軽費老人ホームなど)となっています。
また、以下の施設基準を満たしていることも必要です。
| 1 | 常勤看護師を1名以上配置し、当該施設の看護職員、病院または診療所、指定訪問看護ステーションのいずれかの看護職員との連携で24時間連絡できる体制をとること |
| 2 | 看取りの指針を定め、施設入所の際に入所者とご家族に看取りに関する定めた指針について内容の説明を行い、同意を得ること |
| 3 | 医師、看護職員、ケアマネージャー、介護職員などが当該施設においての看取りについての協議を行い、指針について適宜見直すこと |
| 4 | 看取りに関しての職員研修を行うこと |
| 5 | 看取りケアは個室または静養室などを利用し、本人、ご家族、周囲の入所者に配慮すること |
基準に適合する入居者は以下の通りです。
| 1 | 医師により、回復の見込みがない終末期にあると診断 |
| 2 | 医師より、本人や家族に対し回復の見込みがないことを説明 |
| 3 | ホーム職員と本人・家族との話し合いを行い、医療行為、延命治療を行わず、看取り介護を受けることに、本人、家族の同意を得る |
この看取り介護加算の創設や強化により、看取り介護を実施する介護施設が増加傾向にあります。
その背景には「多死社会」と「看取りの場不足」といった問題が影響しているようです。多死社会とは、高齢化社会の進行に伴い死亡者数が非常に多くなり、人口が少なくなっていく社会形態を指します。
この多死社会においては、病院の入院ベッド数が不足することで死亡場所が不足する事態が懸念されています。
団塊の世代が75歳以上の後期高齢者を迎えるのが2025年です。厚生労働省によると団塊ジュニア世代が65歳となり定年を迎える2040年には高齢者の人口がピークを迎え、約41万人の看取り場所が足りなくなると推計されているそうです。
そうならないためにも、いま看取りの場として介護事業所による看取り介護が強化されているのです。
これは人の生死に関する非常にセンシティブな問題でもあります。高齢者ご自身の死に対する意向や家族の考えをしっかりと共有した上で、施設側が看取りに対してどこまで対応できるのか、入所の前にきちんと確認をとることが重要ですね。